
福島県管理者・指導者に聞く
医師の働き方改革への取り組み
福島県産婦人科医会常任理事
寿泉堂綜合病院産婦人科主任部長
鈴木 博志
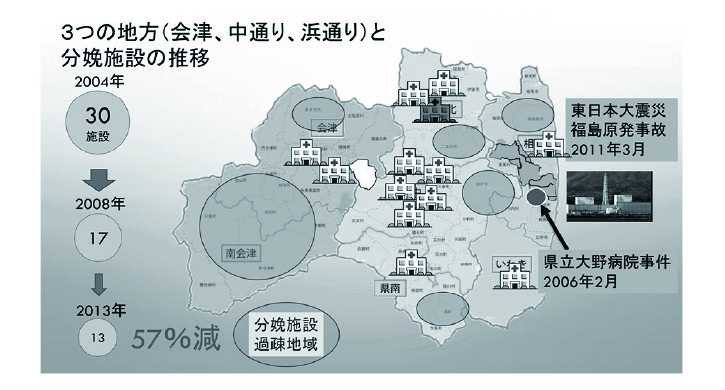
福島県の現状について地域性と特性を踏まえ報告します。福島県は会津・中通り・浜通りと気候も文化も異なる3つの地方に分かれ、広い地域性のもと、2006年2月の県立大野病院事件、2011年3月には東日本大震災・原発事故が起こり、30施設あった分娩取扱施設(診療所を除く)は医師の離散も加わり、加速度的に13施設へ激減しました。急激な集約化は新たに分娩施設過疎地域を生じる結果となりました(図1)。震災時は、義援金並びに医師の派遣など、ご支援いただき、あらためて感謝申し上げます。
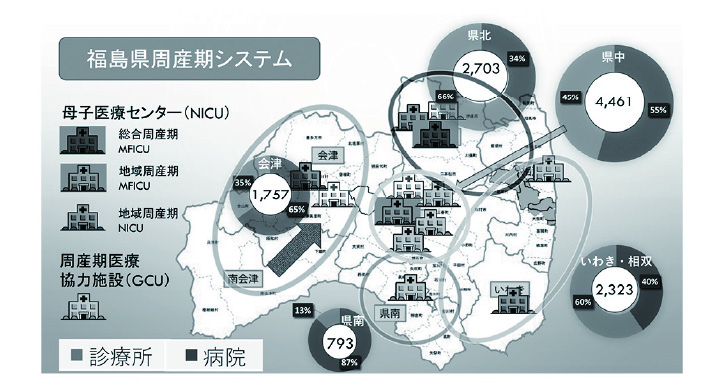
周産期システムは福島県立医大附属病院を中心に、3つの地域周産期母子医療センターとGCUを備えた5つの周産期医療協力施設からなります。MFICUは総合周産期母子医療センターである福島県立医大附属病院、県中地区の地域周産期母子医療センターである太田西ノ内病院に設置されています。
2019年の各地区における分娩数と診療所比率を示します(図2)。全国平均診療所比率47%に比較し、県北、県中、いわきの都市部ではその比率が高い反面、県南、会津地方では低く、病院主体であることがわかります。特に、南会津地方には診療所も含め、分娩施設がなく、会津若松市への移動を余儀なくされています。
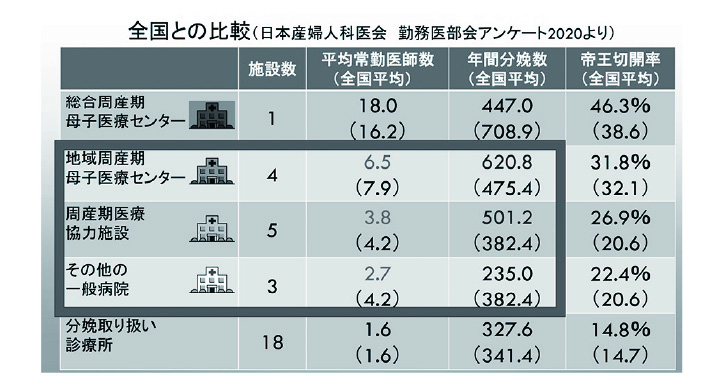
分娩取り扱い医療施設13施設、診療所18施設の内訳(機能分化)と全国(医会勤務医部会アンケート)との比較を表に示します(図3)。病院勤務医の勤務状況においては、平均常勤医師数は福島県立医大附属病院(総合周産期)以外ではいずれも全国平均より少ない中、年間分娩数は全国平均よりも多いことがわかります。これら13施設病院は専門医研修施設として、周産期以外での内視鏡認定ならびに腫瘍修練施設としての役割もありますので、産婦人科研修の充実といえば、聞こえはいいですが、常勤医不足は大きな基本的課題です。
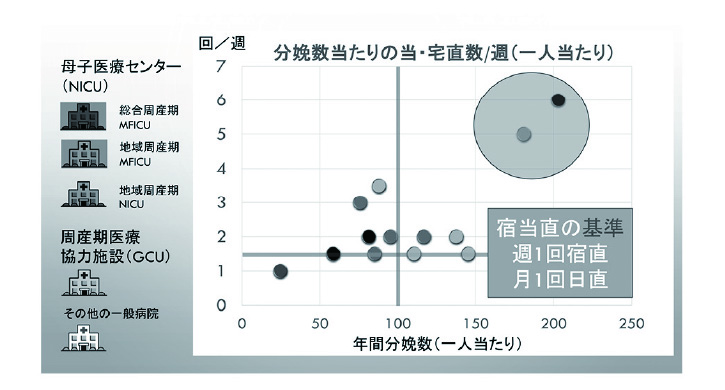
慢性的医師不足からMFICUのある2施設、周産期医療協力施設1施設以外の10施設では自宅待機での宅直制をとっています。宿当直の基準でもある1.5回、年間分娩数100件で4つのエリアに分けてみると、週2回以上の施設は8施設、100件以上では6施設が該当します(図4)。2021年10月現在、丸で囲んだ2施設の内、一施設は分娩を取りやめ、もう一施設は常勤医師の補充で軽減されています。ただ、帝王切開に備えて、無償のセカンド待機を含めますと、時間的拘束は週3から5日となります。現時点では、連携B水準1,860時間からすると13施設中7施設が該当し、C1水準での健康確保措置を専攻医へ実践した場合、中堅医師不足より高齢化したシニア世代の指導医の負担がますます増える構図となります。
少し、未来のお話をしてみます。2014年からは福島県立医科大学の産婦人科入局者数も増えて来ています。2016年子ども女性医療センターの設立、周産期奨学金制度、僻地義務年限の振替などの行政の後押しも大きな要因です。『ALLふくしま』としての結束力と更なる連携強化のもと、院内助産などのタスクシェアリングも活用し、働きやすい環境となっていることをお約束します。

