序文(妊産婦死亡と産科異常出血)
・2010 年より妊産婦死亡登録事業として,全国で起こった妊産婦死亡は日本産婦人 科医会と地域の産婦人科医会へ届けられ,患者名,施設名を匿名化した上で,死亡 時の状況などの情報を集積する体制が整えられている.
・日本における妊産婦死亡数は,
2010 年:45 例,2011 年:40 例,2012 年:61 例,2013 年:43 例,2014 年:40 例, 2015 年:50 例,2016 年:44 例,2017 年:43 例,2018 年:40 例
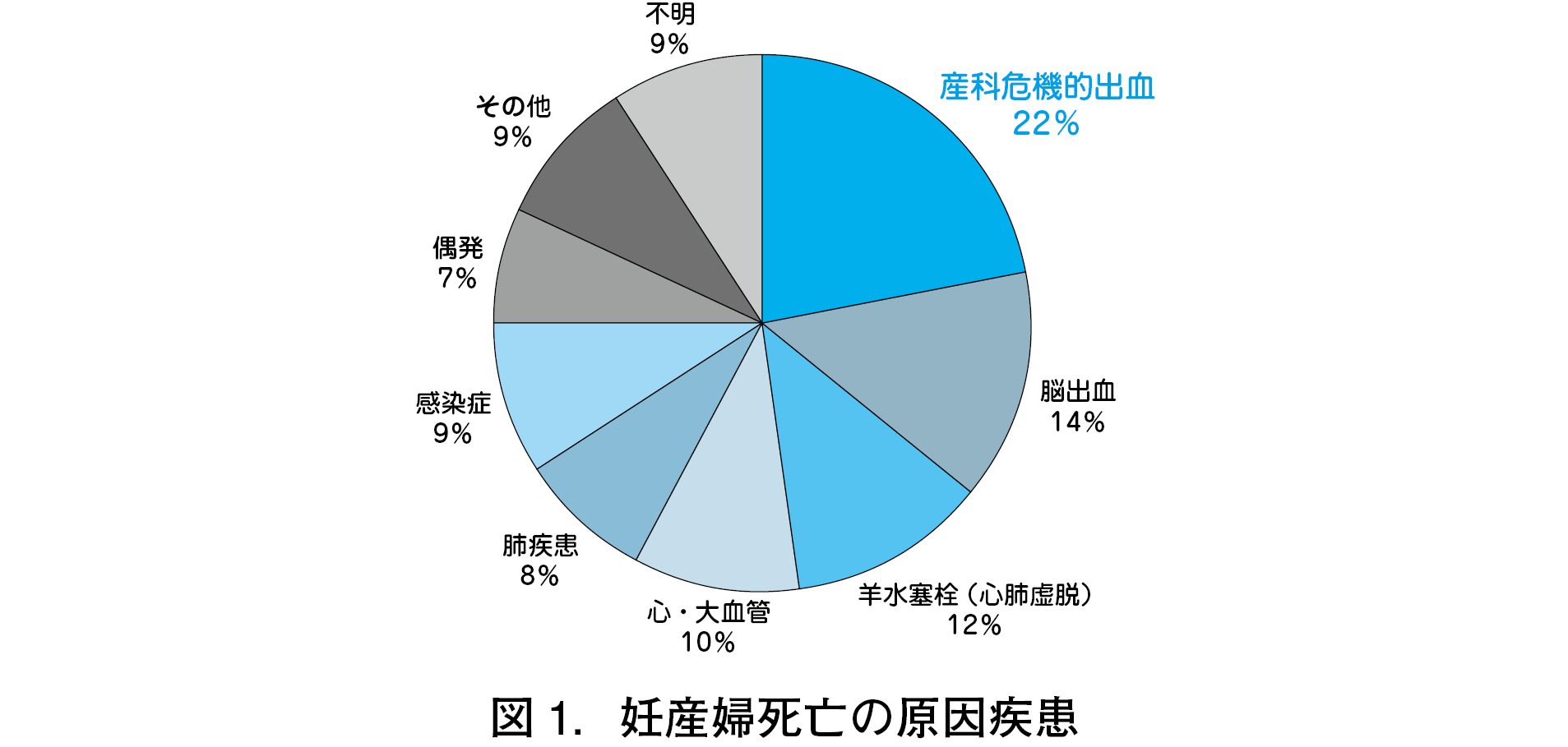
が報告され,合計は約 400 例に及ぶ.妊産婦死亡率(分娩 10 万に対する妊産婦死亡数)は,4.0~6.0 で推移していたが,2018 年は 3.0 前後に減少した. ・妊産婦死亡症例検討委員会で解析が終了した妊産婦死亡 338 例における死亡原因で最も多かったのは,産科危機的出血で,22%を占めていた.
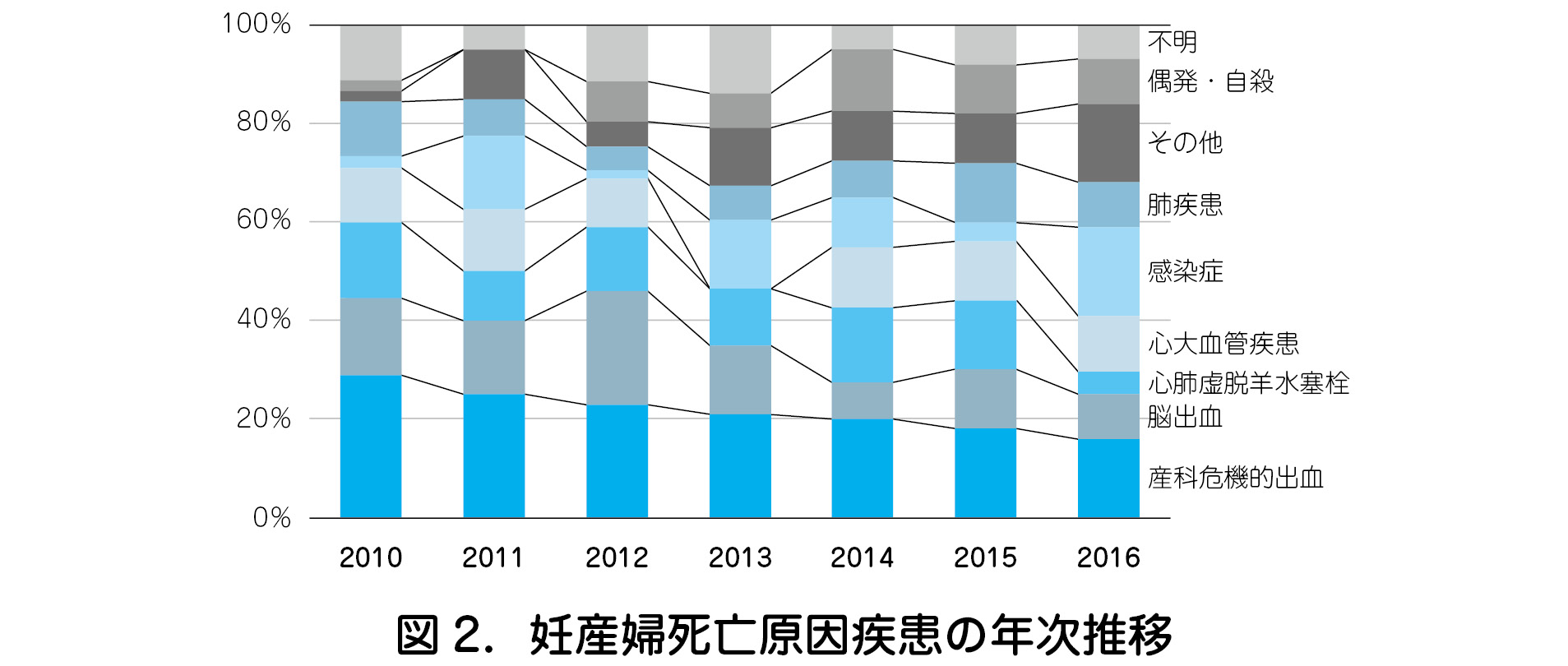
この 20 年で妊産婦死亡は半減したが,依然として産科危機的出血が死因の第1位である(図1).しかし,妊産婦死亡原因を年次推移でみてみると,2010 年に 30%近くあった産科危機的出血の割合が,2016 年からは 20%を切ってきている(図2). そのため,2018 年での妊産婦死亡減少は,産科危機的出血による妊産婦死亡の減 少によるものと考えている.
これは,周産期医療に携わる医師や助産師・看護師などの産科出血に対する異 常の早期発見や適切な処置・対応など,日々の診療の成果であるだろう.加えて, 2015 年 7 月に設立された,日本母体救命システム普及協議会(J-CIMELS:Japan Council for Implementation of Maternal Emergency Life Support System)の取り 組みにより,重篤な状態に陥った母体に対して,救命救急医,麻酔科医,集中治療 医が積極的にかかわることができるようになってきた背景も大きく寄与している.
ただ,産科危機的出血への対応が現状で十分かといえば,そうではない.
①原因疾患別で,まだまだ取り組むべき課題
・妊産婦死亡登録事業開始当初はほとんどなかった常位胎盤早期剝離や癒着胎盤によ
る死亡がここ数年目立つようになってきた印象がある.
・発症初期から血中フィブリノゲンが著明に減少する子宮型羊水塞栓症による死亡も
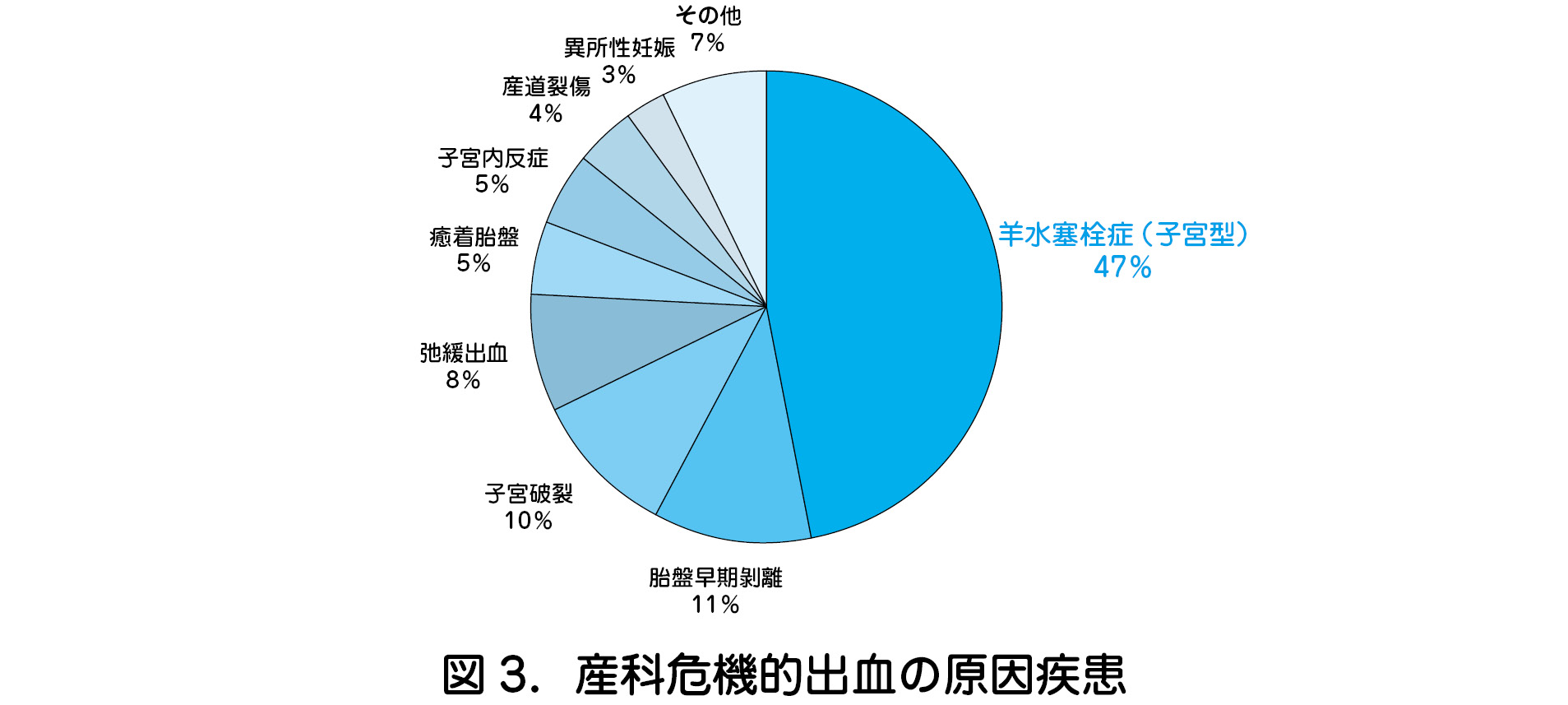
いまだ減少しているとは言いがたい状況である.羊水塞栓症は“心肺虚脱型”と産 科危機的出血に分類される“子宮型(DIC 先行型)”を合わせると,全死因の 22% を占め,最多死亡原因疾患となる.産科危機的出血での死亡症例 73 例での原因疾 患を(図3)に示す.
②バイタルサイン観察の重視
また,産科出血に限ったことではないが,妊産婦死亡例を詳しく検討すると,バイタルサインを注意深く観察する必要性を痛感する.本特集で取り上げられる産科異常出血の予防・初期対応,原因と対応,高度処置,そしてシミュレーション教育はいずれも周産期に携わる医療者が理解・習得しておくべき事項である.