先天異常部より NT (Nuchal Translucency)について (医療者向け)
Nuchal Translucencyについて
長崎大学医学部産婦人科
増 崎 英 明
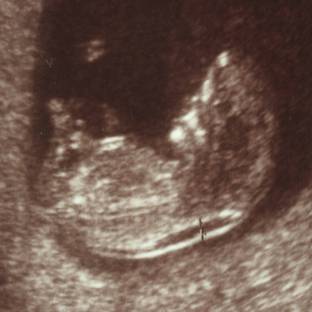
<はじめに>Nuchal Translucency(以下NTと略)とは、妊娠初期の胎児を超音波検査で観察する際、後頸部に存在する低エコー域のことである(図1)。
NTはすべての胎児に認められるが、この低エコー域が通常の胎児に比べて厚くなっているときは、染色体異常や心奇形などの可能性があるとされている。欧米におけるNTの取り扱いは、出生前診断のマーカーの一つであって、母親の年齢や母体血清マーカー試験などと組み合わせて用いられている。その背景には、長年培われてきた出生前診断の組織だったシステムが存在しており、専門家による遺伝カウンセリングや心理士によるフォロー体制が充実している。つまりNTが臨床応用される以前から、欧米では混乱なく受け入れられる素地はできあがっていたといえる。
一方、わが国では、必ずしも出生前診断の運用システム(カウンセリングやフォロー体制)が充実しているとはいえない。母体血清マーカー試験については現場における諸種の混乱から、国は自粛を求めたが、NTについても同じことがいえそうである。
ここでは主にNTおよび出生前診断について、とくにその問題点をできるだけ簡便に記載するが、詳細は文献等を参照されたい。
図1 NT(正常胎児)
1) NTについて妊娠初期の胎児後頸部に存在する低エコー域をNTというが、その本体についてはよく分かっていない。妊娠初期にNTが増大していても、大多数はその後に消失する。しかし、なかには後頸部の皮膚が厚いままに妊娠中期まで存続したり、さらに嚢胞状に腫大したりする例が存在する。前者は頸部浮腫nuchal edema、後者は嚢胞性ヒグローマcystic hygromaというが、それぞれダウン症候群やターナー症候群を伴う頻度がきわめて高い。しかし一方で、胎児がダウン症候群やターナー症候群であっても、NTが増大しない例も少なくないし、いったんNTが増大しても、妊娠中期には消失するものの方がむしろ多い。
おそらくNTとは、妊娠初期に見られる一過性の皮膚の生理的性状変化、頸部の浮腫や病理的変化である嚢胞性ヒグローマまで含めた超音波所見であり、単一の発生原因としては説明できないものの総称であろうと考えられる。2) 欧米におけるNTの取り扱い
欧米においてダウン症候群のスクリーニング検査としてNTを計測する施設は多いが、NT単独で評価に用いることはない。母体年齢や母体血清マーカー試験とのさまざまな組み合わせによりダウン症候群の発生危険率が算定されている。その際の検査の組み合わせは施設により差異があって必ずしも一定していない。母体年齢とNTのみで判定する施設もあれば、母体血清マーカー試験を加えるところもある。しかしながら、母体年齢が必須の検査項目であることはすべての国や施設に共通している。NTを測定する超音波検査士には定期的な講習やトレーニングが義務づけられており、NTの計測法は厳密に定められている。このような出生前診断の運用システムはわが国には存在しないし、そもそもわが国の胎児に関するNTの標準値さえ存在しない。
3) 母体血清マーカー試験
上述したように、欧米では以前から母体血清マーカー試験が日常的に行われている。一方、わが国で母体血清マーカー試験が広まらなかった原因のひとつとして、1999年に厚生科学審議会が以下のような受け入れに否定的見解を示したことがあげられる。
「本来、医療の内容については、受診者に広く適切な情報を提供し、十分な説明を行ったうえで、その医療を受けるかどうかを受診者自身が選択することが原則である。しかし、わが国にいまだ十分な遺伝診療サービス機関が整備されていない現状では、これらの条件のもとに施行することは困難であるといわざるを得ない。このような本検査の特質や問題点があることを踏まえると、医師の方から妊婦に対して本検査の情報を積極的に知らせる必要はなく、検査を受けることを勧めるべきではない」
厚生科学審議会がこのような見解を出さざるを得なかった背景には、本検査がスクリーニング検査であることの周知が徹底される前に、検査だけが一人歩きを始めてしまい、臨床のあちこちで混乱を生じたことが考えられる。母体血清マーカー試験は、染色体異常を診断するための精密検査ではなく、染色体異常を有する可能性のあるハイリスク例を抽出するスクリーニング検査である。同じことはNTについても言えることであり、NTは染色体異常の診断法ではない。胎児異常の可能性を否定できないハイリスク胎児を選別するためのスクリーニング検査である。ハイリスクとされた胎児はその後に精密検査を受けて初めて診断を確定することができる。出生前診断においては、スクリーニング検査と精密検査を厳しく区別することが大事である。
出生前診断は、その結果によっては人工妊娠中絶に連なる厳粛な内容を含んでおり、個々の死生観、宗教観、倫理観などを抜きにしては論じられない。この点で、事前の遺伝カウンセリングや事後の心理士によるフォロー体制は欠かせない。「病は克服すべきものである」とする単純な医療行為とは異なった、正誤に二分できない微妙な診療のありかたや患者との対応が求められているからである。4) NTとダウン症候群
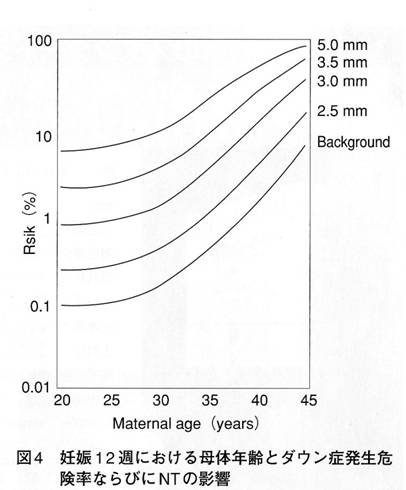
NT増大の程度とダウン症候群の関連については、英国におけるNTの講習会で使用されている教科書に、妊娠12週における母体年齢とダウン症候群の頻度、さらにNTの計測値との関係が示されている(図2)。それによると、一般集団におけるダウン症候群の発生危険率は、母体年齢が20歳ではおよそ0.1%、38歳で1%である。一方、もし妊娠初期の胎児のNTが3mmであれば、同じく20歳で約1%、38歳ではおよそ10%であり、同年齢の一般の母親に比べて約10倍の発生危険率と推定される。NTが5mmの場合には、若い母親であってもダウン症候群の発生危険率は10%に近い。このことは、NTが厚いほどダウン症候群である可能性は高いが、その程度は母体年齢に左右されることを示している。
さらにNTの厚みは、妊娠週数や母児の合併疾患などにも左右されることが知られている。すなわちNTは母体血清マーカー試験と同じように、母体年齢などを含めた多項目のスクリーニング検査により初めて、ダウン症候群の予測法として意味のある検査になりうるものと考えられる。
わが国ではNTに関する国からの公式な見解は出されていない。しかし、母体血清マーカー検査に類似したスクリーニング検査である以上、同様に扱われるべきと考えられる。すなわち、NTについても「医師の方から妊婦に対して本検査の情報を積極的に知らせる必要はなく、検査を受けることを勧めるべきではない」という見解が成り立つと考えられよう。このたび日本産科婦人科学会と日本産婦人科医会はNTについて、「こうした検査があることを、産婦人科医が積極的に妊婦に情報提供する義務はない」とする見解をガイドラインにおいて明示している。
5) 超音波検査と出生前診断超音波検査で心内膜床欠損や十二指腸閉鎖が見つかった場合、胎児がダウン症候群である確率はおよそ半分とか三分の一などと推定することができても、確定診断を得るためには染色体検査が必要である。NTについても同様であり、NTの増大した胎児は増大していない胎児よりダウン症候群である可能性は高いが、それは心内膜床欠損や十二指腸閉鎖が見つかった胎児ほどではない。後頸部の皮膚の厚いこと自体は異常とはいえず、単なる個体差にすぎないこともありうるのである。
胎児の超音波検査については、染色体異常において頻度の高い所見がいくつか知られている。たとえば脳梁欠損や口唇口蓋裂、小顎症、嚢胞性ヒグローマ、臍帯ヘルニア、内反足などは染色体異常をともなう頻度が高い。 ところで、このような明らかな胎児形態異常の所見とは別に、丸い頭(brachycephaly)、脳室拡張(ventriculomegaly)、腎盂拡張(pyelectasis)、短い大腿骨(short femur)、発育遅延(IUGR)など、いずれも明らかな異常とはいえないが、全く正常とも言いかねる微妙な所見がいくつか知られている。これらはソフトマーカーという言葉でまとめられており、染色体異常児で認められる頻度は比較的高いが、正常児にも一定の割合で存在する。むしろソフトマーカーを有する胎児の多くは、染色体は正常核型である可能性の方が高い。NTもまたこのようなソフトマーカーの一つとして取り扱う必要があると考えられる。
<おわりに>
NTが異常に増大した胎児に染色体異常や心奇形をともなう例の多いことは事実だが、NT増大の程度と胎児異常との関連は年齢等の他の因子を抜きには語れない。わが国の出生前診断は、カウンセリングやサポート体制が整っているとは言い難く、このような状況を考慮すると、NTと胎児異常との関連を強調しすぎることは、現時点ではむしろ慎むべきではないだろうか。
文献
1) KH Nicolaides, NJ Sebire, RJM Snijders: The 11-14 week scan, Parthenon Publishing, London, pp3-65, 1999
2) 増崎英明:NTの正しい計測法と患者への説明. 臨床婦人科産科 61:1003-1009, 2007
3) 産婦人科診療ガイドライン産科編2008 p37-p41,日本産科婦人科学会/日本産婦人科医会2008